Par Paul-Etienne Pini
Stratégies et inégalités de mise en réseau du système de santé périnatale en Auvergne. Le Réseau de Santé Périnatale d’Auvergne (RSPA), analyse d’une territorialisation incomplète.
1. Prise de vue
Le système de santé périnatale auvergnat a connu une importante restructuration (1996-2005) qui a conduit à la fermeture de la moitié des maternités régionales pour cause de trop faible activité. L’offre de soins relative à ce secteur repose actuellement sur 11 maternités régionales dont le seul établissement de type III (c’est- à-dire capable de gérer les grossesses à haut risque) est le CHU de Clermont-Ferrand, ainsi que sur 3 centres périnatals de proximité (CPP) rattachés à la maternité la plus proche d’eux.
Parallèlement à la restructuration, s’est formé le Réseau de Santé Périnatal d’Auvergne (RSPA) que cet article examine. Créé dès les années 1990 à l’initiative des professionnels de santé sans intervention extérieure, et centralisé autour du CHU de Clermont-Ferrand, le RSPA a atténué les impacts de la réduction de l’offre de soins compensant celle-ci par la mise en relation, à travers un réseau informatisé, des différents praticiens du champ périnatal sur tout le territoire auvergnat.
De ce point de vue, la constitution du RSPA participe ainsi du processus de « mise en réseau des systèmes de santé », qu’Antoine Bailly (2006) identifie en France à partir des années 1980 selon deux critères : la recomposition des systèmes de santé préexistants, et la création de structures locales de coordination des praticiens. Cette relocalisation vers un maillage territorial plus proche des bassins de vie correspond aussi à la démarche institutionnelle d’optimisation service-coût-usager dont procède la Loi Hôpital, Patients, Santé et Territoires (2008) et qui institue des Agences Régionales de Santé (ARS) chargées de « territorialiser l’action publique dans le domaine sanitaire » (Tabarly, 2012).
La présente étude s’attache à expliquer cette mise en réseau territorialisée du système de santé périnatale auvergnat, à travers l’analyse du cas du RSPA qui offre des exemples à plusieurs échelles – raison pour laquelle les trois entretiens réalisés sur le terrain en octobre 2015 [Figure 1] seront considérés parallèlement.
Figure 1. Tableau des types sources mobilisées (enquête sur les maternités).
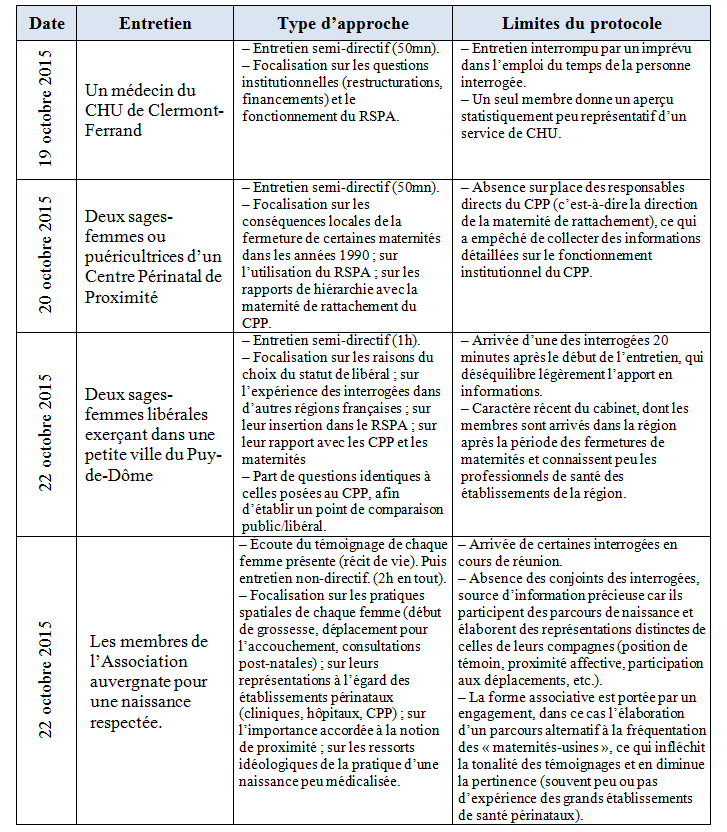
Source : entretiens réalisés par C. Dillenseger, L. Pedespan, P.E. Pini, dans le cadre d’un stage sur l’évolution des services publics de proximité en Auvergne, stage de master 1 (ENS de Lyon, département de géographie, semaine du 19 octobre 2015)
2. Le RSPA, une construction territorialisée qui demeure handicapée par les décalages entre fonctionnel et institutionnel
Le RSPA regroupe la totalité des maternités et CPP d’Auvergne, ainsi qu’environ 350 libéraux dont près de 90% des obstétriciens et gynécologues, 75% des sages-femmes, 40% des pédiatres et 10% des généralistes (Cour des Comptes, 2014). Ses objectifs sont fixés par une charte validée en 2001 par l’Agence Régionale de l’Hospitalisation et reconduite annuellement depuis lors. Le fonctionnement est coordonné par un « dossier périnatal commun » informatisé depuis 2008 qui est établi pour chaque patiente et est consultable par tous les praticiens membres du réseau. Le RSPA rassemble à peu près 80% des femmes qui accouchent en Auvergne.
Le but affiché est donc bien d’offrir aux usagères une prise en charge encadrée de leur parcours de soin (logique intégrative) grâce à la mutualisation des informations et des moyens médicaux. À ce titre, le rapport 2014 de la Cour des comptes sur les maternités régionales reconnaissait au RSPA « un rôle moteur prépondérant dans l’organisation périnatale [en Auvergne] (…) [dans] une homogénéisation des pratiques ».
La position du RSPA demeure cependant fragilisée par le décalage entre le fonctionnement du réseau, et son institutionnalisation – c’est-à-dire sa prise en charge par les instances publiques régionales de santé : la consolidation du RSPA dépend pour une large part des décisions et des financements de l’ARS Auvergne.
L’entretien avec le médecin du CHU a révélé de ce point de vue la faible implication de l’ARS dans la construction du RSPA. En effet, ce réseau est d’abord né par auto-organisation des praticiens régionaux qui, dès 1989, ont commencé à utiliser le principe du dossier papier commun ; puis faute d’aides accordées, « le réseau a été financé essentiellement par l’Europe (…) et non pas par la Santé française » (entretien). En 2014, la Cour des comptes reprochait d’ailleurs à l’ARS l’insuffisance de son soutien financier, trop faible pour permettre de créer un réseau d’aval capable d’assurer le suivi des nouveau-nés et des handicaps, ou le recrutement de serveurs plus performants et de statisticiens pour traiter les données collectées par le RSPA.
Le fonctionnement du réseau, bien que maintenu en état par les pratiques des professionnels de la santé périnatale, semble ainsi demeurer handicapé par une inertie institutionnelle qui contribue peu à pallier le manque de moyens humains et financiers.
3. La territorialisation incomplète du RSPA : déconnexion des échelles, pertes d’informations
À la disjonction entre institutionnel et fonctionnel s’ajoute un autre facteur restrictif pour le RSPA : une territorialisation qui est inégale car elle présente des faiblesses et des irrégularités de circulation de l’information aux échelles les plus locales.
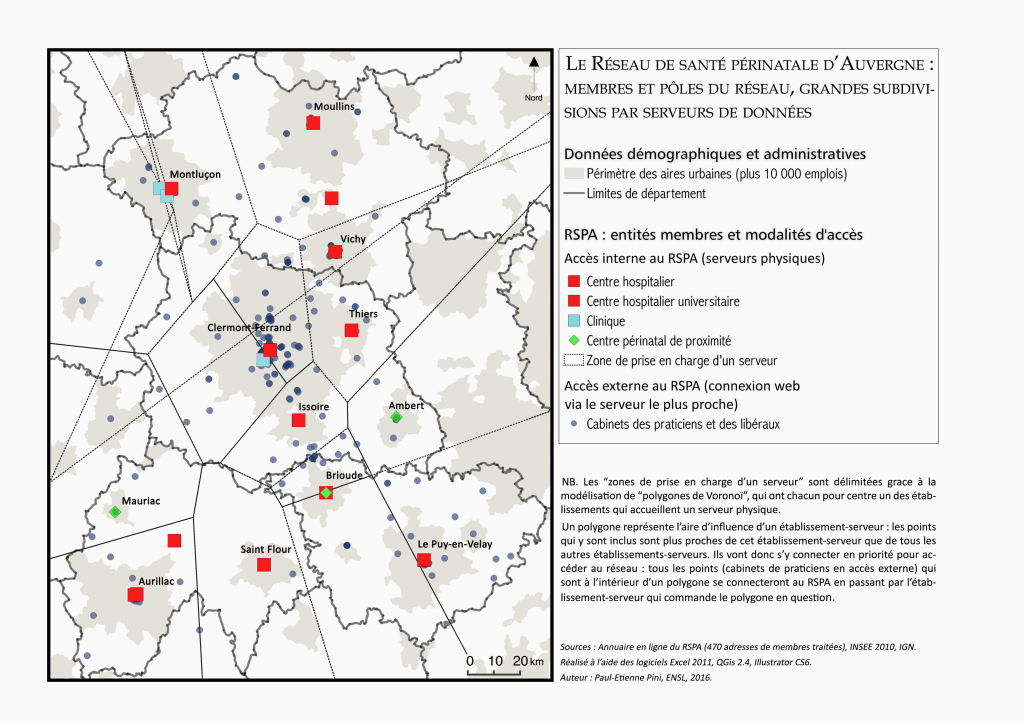
Les échelles locales en question sont assimilables aux bassins de vie des habitants. Nous désignons par cette expression les espaces en marge des grandes aires urbaines, espaces souvent marqués par les caractères de la ruralité et par les difficultés qui y ont trait : l’enclavement dû au relief, la multiplication des temps de déplacement, et l’éloignement par rapport aux grands établissements médicaux. Dans ces espaces, la présence du RSPA n’est maintenue que grâce à l’implantation de cabinets de praticiens ou de libéraux qui sont les relais locaux du réseau auprès des patientes [Figure 2].
Figure 2 – Répartition et statut des membres du RSPA
La faible représentation des membres du RSPA dans les espaces en marge des grandes aires urbaines matérialise bien la fracture qui caractérise l’ancrage territorial du RSPA, encore inégal.
Afin d’analyser la réalité de la pratique et de la perception du RSPA à ces échelons locaux, le nuage de mots ci-dessous [Figure 3] a été modélisé à partir des deux entretiens réalisés au CPP et au cabinet de sages-femmes libérales, deux acteurs membres du RSPA, pour cerner l’efficacité du fonctionnement du réseau par le biais des qualificatifs dominants que ces professionnels de la santé y rattachent.
Figure 3. Nuage de mots figurant les 40 premières occurrences dans les sections des entretiens portant sur le RSPA
La majorité des discours positifs relatifs au RSPA figure dans l’entretien avec le personnel du CPP, où la récurrence des termes « temps », « avant », « informatisé » rend compte de l’intérêt du réseau pour cet échelon territorial intermédiaire entre le régional et le local. Un professionnel du CPP rapporte ainsi : « un bon suivi (…) on peut orienter plus facilement les dames (…) on travaille bien ensemble », en parlant de la coordination avec les maternités d’Issoire et de Clermont-Ferrand.
La persistance du support physique « papier » de certains dossiers demeure une des faiblesses du RSPA. À l’échelle locale, ce sont des incompatibilités techniques qui en sont la cause. Ces derniers sont surtout identifiés par les deux libérales qui font état d’erreurs informatiques les empêchant d’utiliser le RSPA : « archaïque », « paperasse », « problèmes » sont surreprésentés dans l’entretien. Ces professionnelles ont, de fait, abandonné l’usage du réseau en raison du « manque d’informations » relatif à son fonctionnement et de ses nombreux « bugs ». Seuls les établissements de santé ont en effet un accès direct aux serveurs du réseau. Les praticiens ou les libéraux isolés doivent quant à eux s’y connecter via un portail internet peu fiable car très instable, certains établissements-serveurs comme Brioude ou Issoire recevant un grand nombre de connexions dans leur secteur [Figure 3]. Pour ces raisons, les libérales interrogées utilisent des dossiers de suivi papier, dont le contenu n’est pas réincorporé au RSPA dans la suite du parcours de santé des patientes.
Ces pertes d’information et cette moindre participation des échelons locaux du RSPA contribuent ainsi à limiter les interconnexions, l’ancrage territorial et donc la cohérence fonctionnelle au sein de celui-ci.
4. Conclusion
Le constat du médecin du CHU, qui remarque que « les gens jouent bien le jeu du réseau », illustre bien l’évolution du RSPA identifiée dans cette étude : sous l’influence de logiques internes au milieu médical, il est passé de l’état de simple réseau de santé à celui de réseau territorial intégré de services (Acef, 2008 ; Gesler & Kearns, 1998) autour de la périnatalité régionale.
Le déploiement du réseau demeure toutefois limité par des facteurs dimensionnels, informationnels et équipementiers qui maintiennent des inégalités d’insertion dans le réseau, surtout à l’échelle des praticiens locaux. L’efficience du RSPA reste donc à améliorer en conciliant rationalisme institutionnel et utilité professionnelle (Bailly, 2006), afin de fluidifier les rapports entre le régional (prestation, planification) et le local (proximité, information des patientes) et ainsi compléter la territorialisation du système de santé périnatale auvergnat.